Je suis très heureuse de mon entretien d’aujourd’hui avec la Dre Ute Krüger. Tu es médecin, spécialisée en pathologie et cheffe de clinique dans un hôpital municipal en Suède.
De nombreux patients atteints de cancer ne sont pas sûrs des effets de la vaccination contre le COVID-19 sur l’évolution de leur cancer. Jusqu’à présent, la plupart des oncologues recommandent les vaccins, même s’il n’existe pas encore d’études sur les patients cancéreux. Dans les années à venir, il sera très intéressant de voir si la vaccination a des effets négatifs sur l’incidence des tumeurs dans la population.
Je m’appelle Miriam Reichel et j’ai eu un cancer en phase terminale en 2004. Je suis complètement guérie depuis 2005. J’ai écrit plusieurs livres sur le thème du cancer et de la guérison, c’est pourquoi je m’intéresse particulièrement à l’influence de l’environnement et de la médecine sur le cancer.
1) Veux-tu encore ajouter quelque chose à ton sujet, chère Ute ?
Je suis très heureuse de pouvoir m’entretenir avec toi aujourd’hui,
Chère Miriam, j’ai été très touchée par l’histoire de ta vie jusqu’à présent, en particulier par la guérison de ton cancer en phase terminale. Cela m’a prouvé une fois de plus que nous, médecins conventionnels, ignorons beaucoup de choses et que nous devons être beaucoup plus ouverts, car il reste encore beaucoup de choses à explorer.
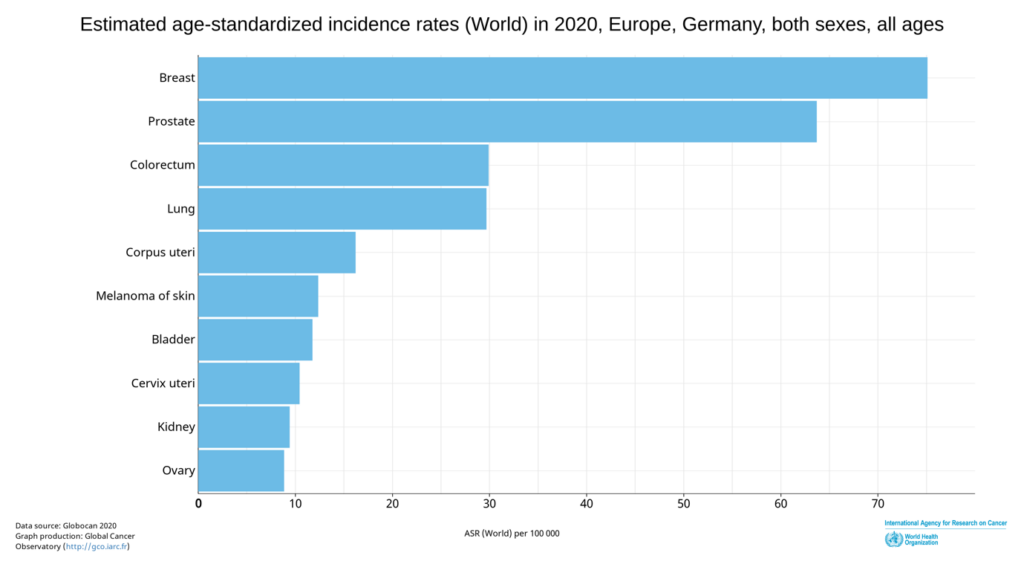
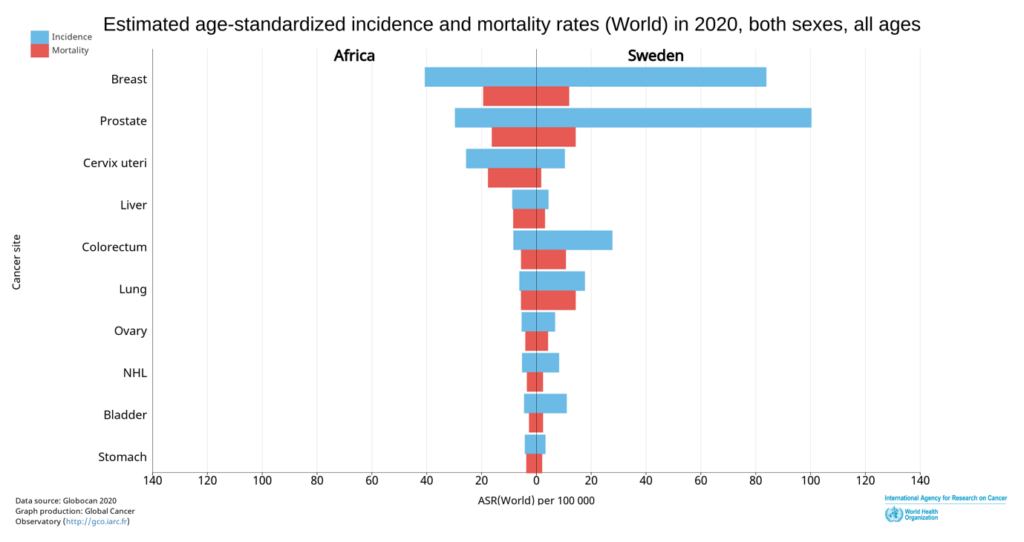
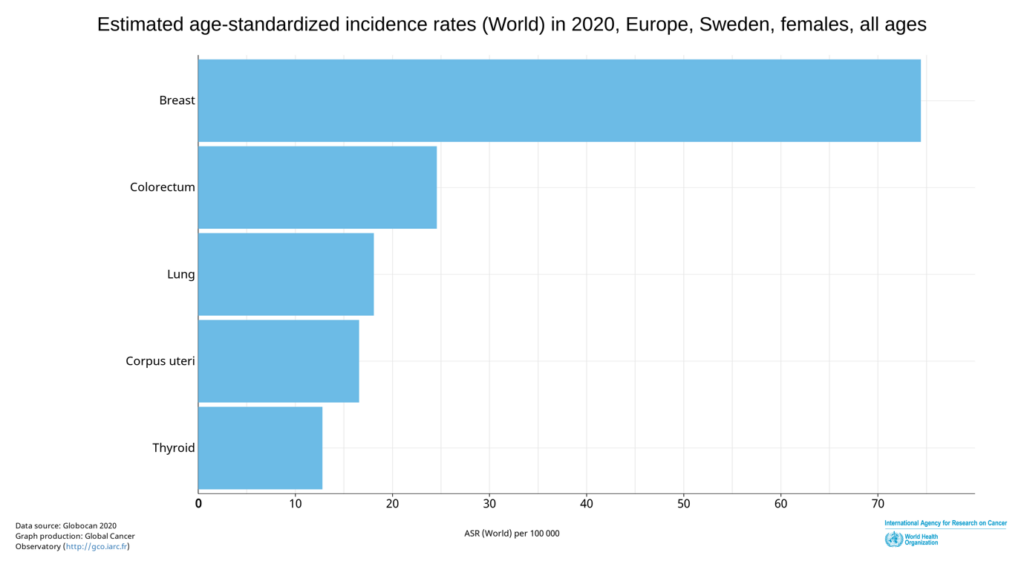
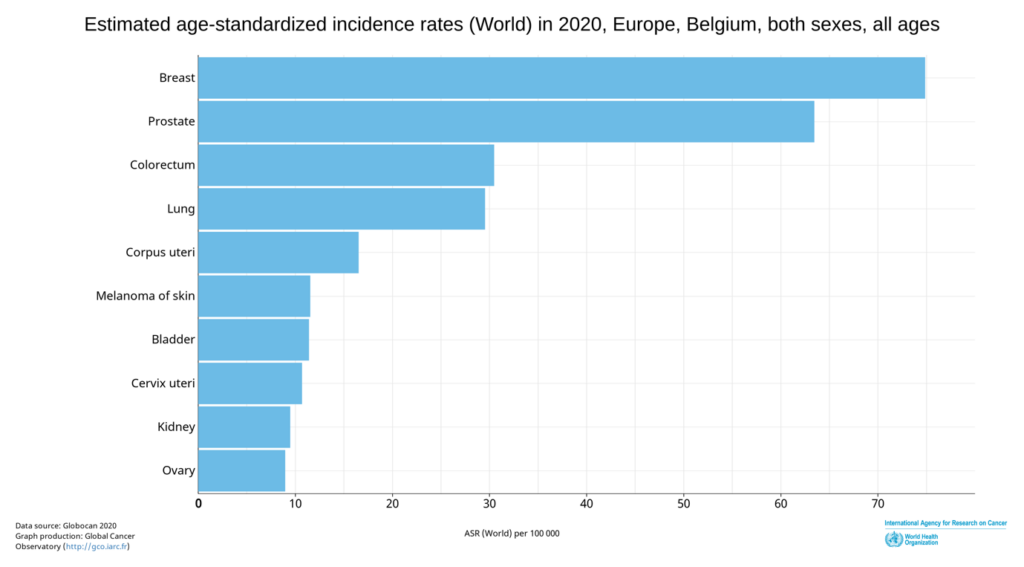
2) Le taux de cancer en Europe ne cesse d’augmenter. En 2020, le cancer du sein était le type cancer le plus répandu. L’Allemagne compte 70,4 cas pour 100 000 habitants. En Suède, le taux est encore plus élevé et se situe à 73,4. La Belgique a le plus grand nombre de cas de cancer du sein en Europe. Désormais, il est affirmé que le taux de cancer pourrait encore augmenter en raison du nouveau vaccin contre le COVID-19.
Tu travailles depuis 18 ans comme pathologiste, principalement dans le domaine du cancer du sein. Y a-t-il eu des changements ces derniers temps ?
J’aimerais tout d’abord expliquer l’activité d’un pathologiste, pour que tout le monde comprenne bien. L’opinion la plus répandue, malheureusement aussi parmi certains médecins, est que les pathologistes s’occupent exclusivement de l’autopsie de personnes décédées.
Or, l’activité principale d’un pathologiste consiste à examiner des échantillons de tissus prélevés sur des patients vivants. Les résultats de ces examens posent ensuite les bases de la thérapie des patients. Sans les pathologistes, il n’y aurait pas de traitement des tumeurs au sens de la médecine conventionnelle.

J’en viens maintenant à la question principale, à savoir si j’ai remarqué des changements ces derniers temps : ces derniers mois, j’ai l’impression que les tumeurs dans le sein sont plus grosses. Ici, en Suède, il existe un programme de dépistage par mammographie qui fonctionne très bien.
Les femmes âgées de 40 à 74 ans ont la possibilité d’effectuer un contrôle radiologique régulier afin de détecter précocement les tumeurs dans le sein. Jusqu’à présent, il était donc rare que les tumeurs dans mes analyses dépassent 3 cm. Maintenant, je vois des tumeurs qui dépassent souvent 4 cm. Des tumeurs de 5 cm, 6 cm, 10 cm et même 16 cm la semaine dernière, c’est-à-dire occupant tout le sein, étaient auparavant des raretés, mais on les trouve désormais dans mes analyses.
De plus, j’ai l’impression que les patientes sont plus jeunes. Au cours des six dernières années, j’ai examiné 1500 cas de cancer du sein dans mes analyses basées sur la population et j’ai donc une idée de l’âge habituel des patientes atteintes d’un cancer du sein, non seulement grâce aux préparations de routine quotidiennes, mais aussi grâce à la recherche. Ces derniers temps, il n’est pas rare que je voie des cas de cancer du sein chez des patientes nées dans les années 70 et 80 et, dans certains cas, dans les années 90. Il s’agit donc de patientes âgées de 35 à 50 ans.
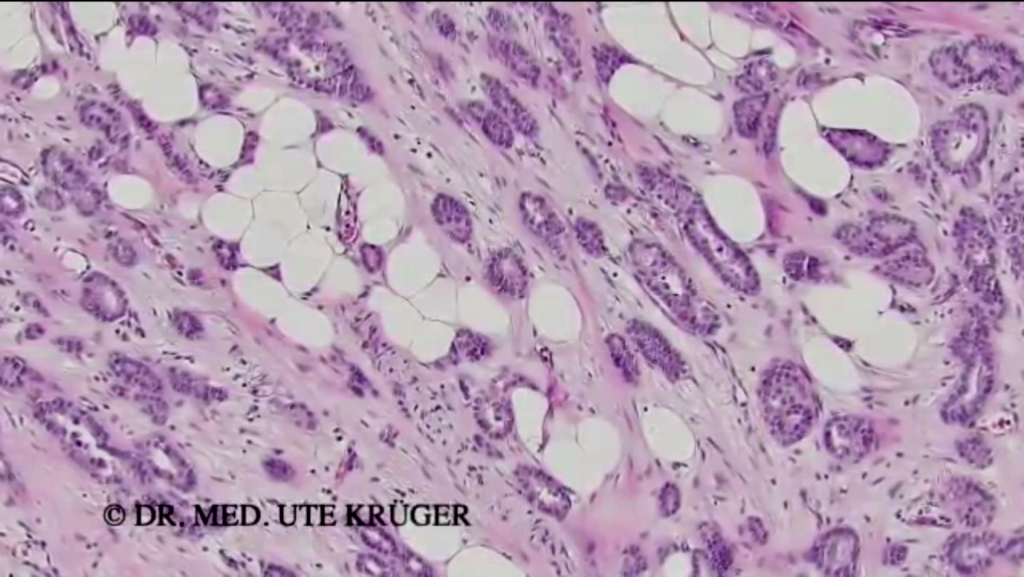
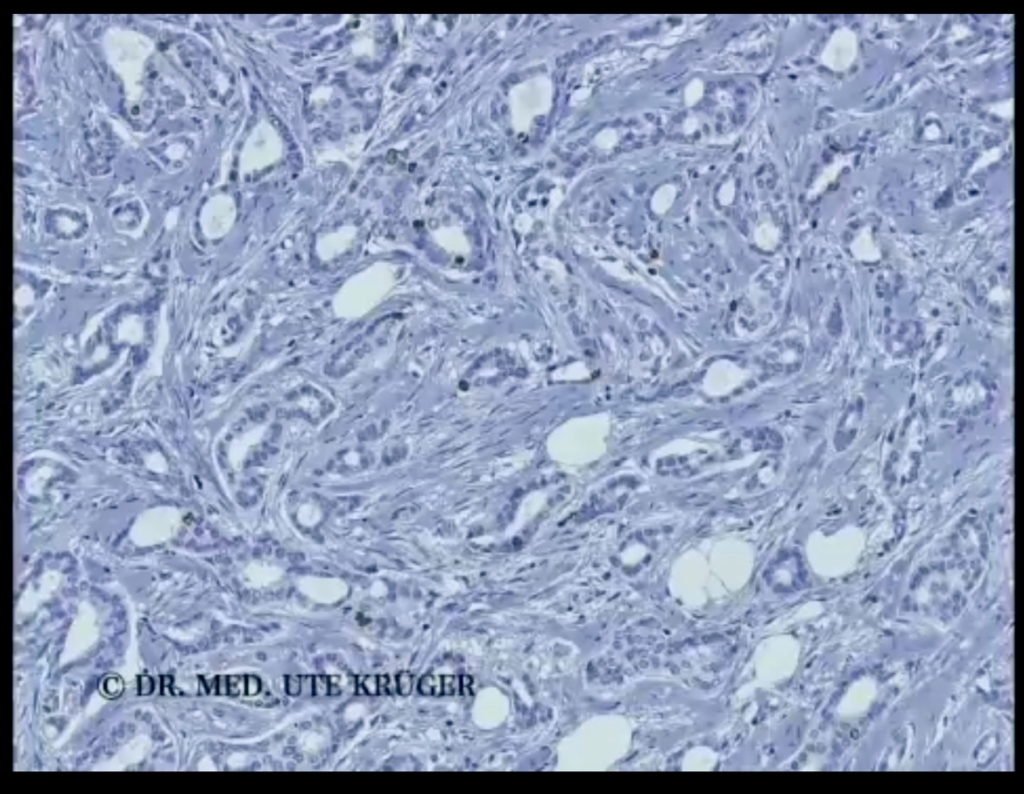
En outre, j’ai l’impression que les tumeurs se développent de manière plus agressive, c’est-à-dire qu’elles sont moins bien différenciées. J’aimerais illustrer cela par deux images. On voit ici une coupe agrandie 150 fois, c’est-à-dire une coupe d’environ 4 micromètres d’épaisseur du tissu tumoral, qui a été colorée pour la rendre plus visible. On voit ici des formations glandulaires qui apparaissent souvent dans les cancers du sein les mieux différenciés.
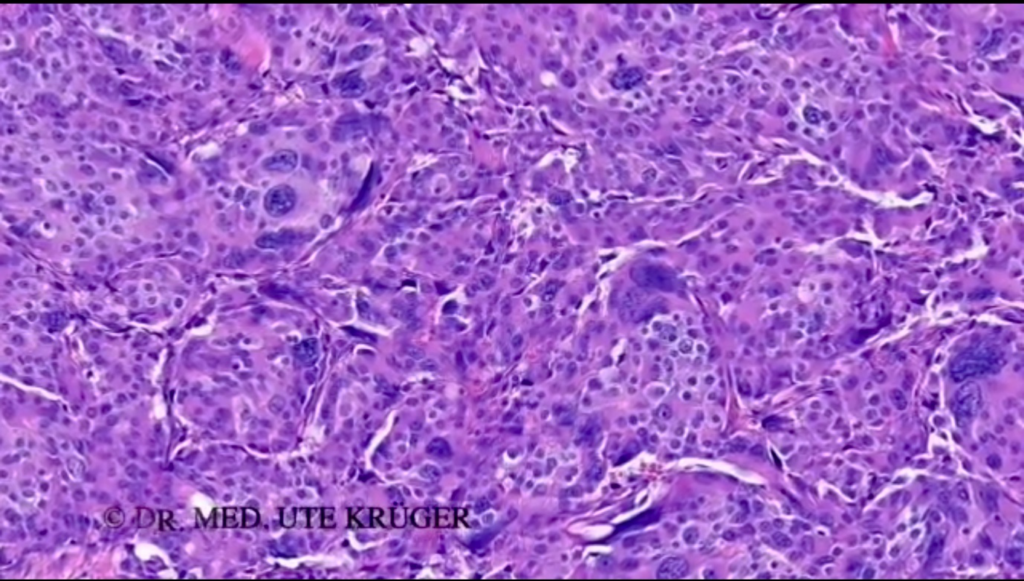
Sur l’image suivante, on voit une tumeur à croissance agressive – donc pas de formations glandulaires comme sur l’image précédente, mais une croissance tumorale souvent solide, donc compacte. Les cellules présentent des noyaux plus gros.
3) On parle souvent de l’antigène Ki-67 – une protéine utilisée pour marquer les cellules qui se divisent – et du fait qu’il y aurait désormais un taux plus élevé que d’habitude, donc une croissance cellulaire plus rapide. Qu’est-ce qui rend la croissance cellulaire rapide si négative et qu’as-tu pu observer dans ce domaine?
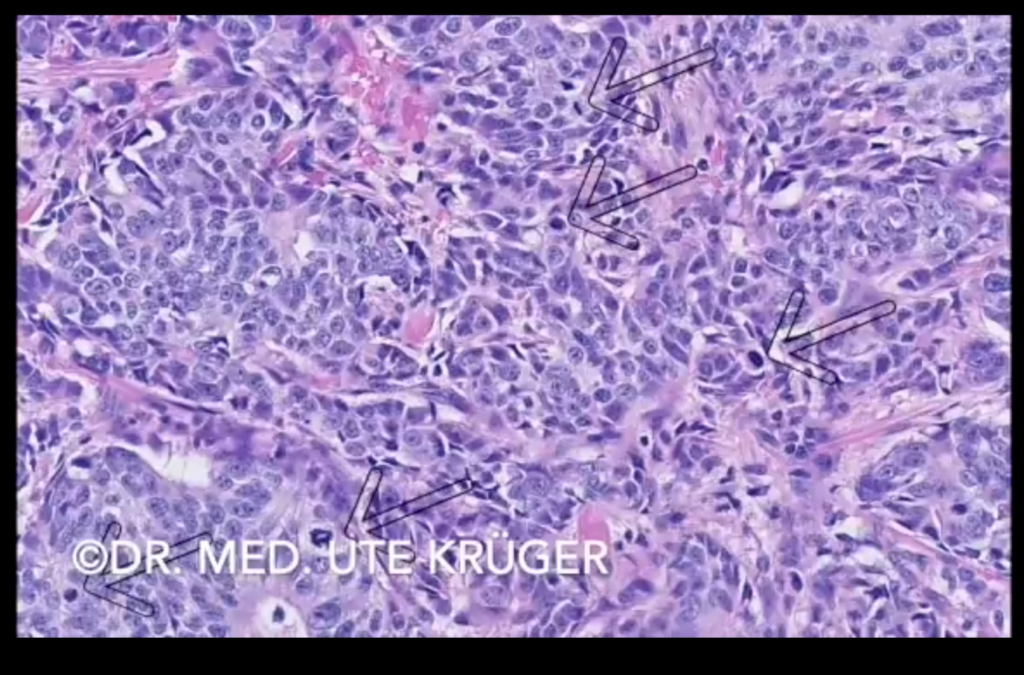
Cela va de pair avec ce qui a été dit juste avant. Les tumeurs semblent se développer de manière plus agressive, les cellules se divisent plus rapidement. Je vois sur la coupe de nombreuses mitoses, c’est-à-dire des figures de division nucléaire, que j’ai indiquées par des flèches. Le Ki-67 est un antigène marquant les cellules qui se trouvent dans la phase active du cycle cellulaire, donc par exemple aussi dans la phase mitotique. Ainsi, si de nombreuses cellules sont en division, de nombreuses cellules seront marquées par le Ki-67.
À cet égard, je peux peut-être encore aborder les problèmes d’une tumeur qui se développe de manière agressive. Les petites tumeurs à croissance lente sont souvent enlevées chirurgicalement, c’est-à-dire en une seule opération. Mais si les tumeurs sont plus grosses, il est possible que l’on trouve déjà des métastases dans les ganglions lymphatiques, c’est-à-dire une dissémination de la tumeur loin de son véritable lieu d’origine dans le sein. Dans ce cas, le traitement de la tumeur commence souvent par une chimiothérapie, un traitement dit néoadjuvant. Ce n’est qu’après des mois de chimiothérapie que l’on opère. L’opération est généralement suivie d’une radiothérapie du sein et/ou de l’aisselle.
4) On parle de valeurs Ki-67 basses et élevées. Quelles valeurs as-tu pu observer ?
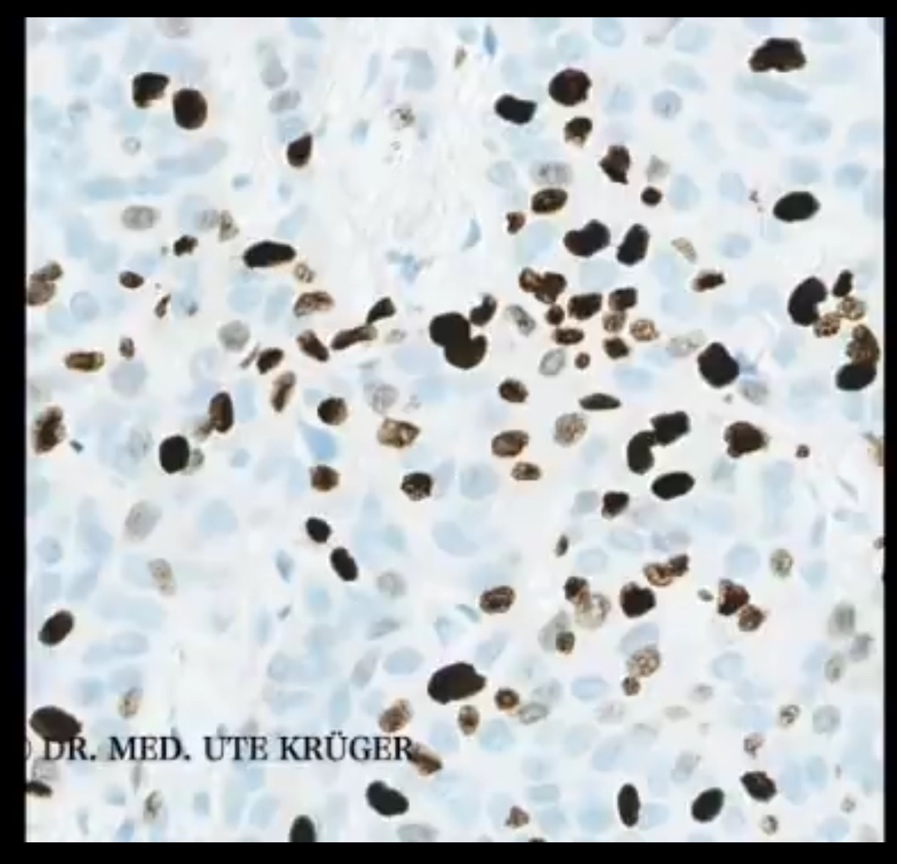
Il est important de savoir qu’environ 2/3 des tumeurs malignes du sein sont peu prolifératives, c’est-à-dire qu’elles ont une valeur Ki-67 plus faible, et qu’environ 1/3 des tumeurs malignes du sein sont hautement prolifératives, c’est-à-dire qu’elles ont une valeur Ki-67 plus élevée. Une tumeur à croissance très lente présente par exemple une valeur Ki-67 de 10 %.
Cela signifie que 10 % des cellules de la tumeur sont en cours de division cellulaire. Ici, sur l’image, ce sont les noyaux cellulaires colorés en brun. Tous les autres noyaux légèrement colorés en bleu sont négatifs pour le Ki-67 et ne sont donc pas en division cellulaire.
Les tumeurs à croissance rapide ont une valeur de Ki-67 nettement plus élevée, par exemple 35 %. Il y a beaucoup plus de cellules en division. J’ai l’impression de voir maintenant plus souvent chez mes patientes des tumeurs qui présentent des valeurs Ki-67 de 50 % comme ici sur l’image, 75 % ou plus. Cela signifie que la moitié, les 2/3 ou même plus des cellules tumorales sont en division cellulaire, ce qui signifie que les tumeurs se développent extrêmement rapidement.
5) Les processus inflammatoires sont de plus en plus souvent perçus comme des effets secondaires de la vaccination. Nous connaissons déjà l’inflammation du muscle cardiaque et les maladies auto-immunes inflammatoires, comme par exemple la vascularite. Les maladies cancéreuses trouvent généralement leur origine dans des processus inflammatoires. Ces processus pourraient-ils entraîner une augmentation du nombre de cancers ?
Ce n’est pas à exclure.
Il existe par exemple un risque plus élevé de cancer du sein chez les femmes en surpoids. Une théorie est que l’altération de la fonction du tissu adipeux et la mort des cellules graisseuses provoquent une faible inflammation chronique et favorisent ainsi l’apparition de tumeurs.
On verra donc au cours des prochaines années quelle est l’influence de ces maladies auto-immunes apparemment apparues après la vaccination, c’est-à-dire des modifications inflammatoires, sur l’apparition de tumeurs.
6) On affirme souvent que le système immunitaire réagit de manière excessive à la vaccination et que les infiltrations de lymphocytes sont plus fréquentes. Ce processus peut-il avoir un effet sur une tumeur ?
Cela est étroitement lié à la question précédente. Les lymphocytes appartiennent au groupe des globules blancs qui remplissent des tâches spécifiques dans la défense contre les agents pathogènes. Une partie des tumeurs malignes du sein comprend des lymphocytes dits infiltrant la tumeur, qui sont des cellules inflammatoires dans la tumeur. C’est un sujet sur lequel je travaille dans le cadre de mes recherches. Ici, j’ai expertisé des carcinomes mammaires diagnostiqués des années 1996 à 2014. Il s’agit de distinguer s’il s’agit de cellules inflammatoires stimulant la croissance tumorale ou de cellules inflammatoires inhibant la croissance tumorale dans la tumeur. La recherche de ces prochaines années montrera quelle est l’influence de la réaction immunitaire excessive apparemment déclenchée par la vaccination sur la croissance tumorale.
7) Le célèbre New England Journal of Medicine a fait état d’essais de vaccins à ARN contre le SRAS et le MERS, qui ont dû être interrompus parce que l’expérimentation animale a montré une réaction auto-immune grave avec inflammation du tissu pulmonaire. Cela a été attribué à une réaction excessive des lymphocytes T auxiliaires de type 2, qui régulent l’intensité d’une réaction immunitaire. Normalement, les lymphocytes T sont particulièrement efficaces contre les cellules infectées et anormales. Cela peut-il conduire notre système immunitaire à ne plus agir contre les cellules cancéreuses ?
Le système immunitaire, c’est-à-dire le système de défense de notre corps, est très complexe. Je vais essayer de l’expliquer de manière simplifiée, pour ensuite répondre à ta question.
Il y a la défense non spécifique, innée, et la défense spécifique, acquise. L’interaction optimale de ces deux mécanismes de défense nous permet de rester en bonne santé. Elle nous protège contre les agents pathogènes, tels que les bactéries, les virus et les parasites, mais aussi contre l’apparition d’un cancer, qui résulte d’une modification défectueuse des cellules de notre propre corps.
La réponse immunitaire non spécifique est la première à répondre à l’intrusion d’un agent pathogène en activant les granulocytes, les macrophages et les cellules dendritiques. Toutes ces dernières sont des phagocytes. Tant les cellules dendritiques que les macrophages décomposent l’agent pathogène qu’ils contiennent, en présentent des fragments à la surface de leurs cellules et les font circuler dans l’organisme. C’est alors que la réponse immunitaire spécifique entre en jeu.
Les cellules de défense spécifiques, les lymphocytes, spécialistes des défenses humaines, sont mobilisés. L’interaction des phagocytes avec les lymphocytes T active les cellules tueuses (ou lymphocytes T cytotoxiques, comme on les appelle en réalité), via les cellules auxiliaires de type 1. Ces cellules tueuses éliminent les cellules infectées par l’agent pathogène ou les cellules pathologiques qui se sont développées de manière défectueuse dans notre corps.
La fonction la plus importante des lymphocytes T auxiliaires de type 2 dont tu parles est d’activer les cellules B, c’est-à-dire les cellules productrices d’anticorps.
En cas de suractivation, une maladie auto-immune apparaît, comme le décrit l’article mentionné dans l’expérimentation animale.
S’il y a trop peu de lymphocytes T auxiliaires de type 2, comme pour le SIDA, le corps devient vulnérable à de nombreuses maladies.
Pour en revenir à ta question : si l’injection de ces substances devait par exemple entraver la fonction des cellules tueuses, un cancer pourrait se développer de cette manière.
Mais le système immunitaire est beaucoup plus complexe que cela et on ne sait pas encore quels sont les mécanismes qui pourraient agir ici.
8) Existe-t-il également des observations sur la modification de la croissance tumorale en cas de maladies tumorales existantes ?
J’ai pu observer des cas isolés dans lesquels la vaccination contre le COVID-19 semble avoir entraîné une modification de l’agressivité de la tumeur. Une patiente atteinte d’un cancer du sein présentait depuis de nombreuses années des métastases connues, c’est-à-dire une dissémination de son cancer du sein dans son corps. Peu de temps après la vaccination contre le COVID-19, la croissance tumorale des métastases a explosé dans le foie, mais pas dans le squelette ni dans les autres organes internes atteints. Sur la coupe, j’ai pu voir la tumeur initiale à croissance relativement lente avec une valeur Ki-67 relativement faible, mais aussi une composante tumorale très agressive avec une valeur Ki-67 très élevée.
Là encore, nous devons attendre et collecter des données pour pouvoir tirer des conclusions.
9) J’ai souvent lu le terme de mutagénèse par insertion dans ce contexte. L’activation de proto-oncogènes cellulaires est particulièrement redoutée. Les vaccins contre le COVID-19 pourraient provoquer l’activation d’oncogènes ou la désactivation de séquences d’ADN anticancéreuses et augmenter ainsi le risque de tumeur.
Peux-tu m’expliquer ces termes ? Cela pourrait-il augmenter le risque de cancer ?
Je ne suis pas généticienne, mais par insertion, on entend tout d’abord l’insertion d’un fragment d’ADN dans une séquence d’ADN (la séquence est la succession des éléments chimiques de base de l’ADN). L’ADN contient les gènes d’une cellule.
La mutagenèse par insertion consiste à provoquer une mutation, c’est-à-dire une modification de l’ADN, en insérant une ou plusieurs paires de bases. La mutation est utilisée dans la recherche ou peut également être induite naturellement, comme par exemple par des virus.
On appelle proto-oncogènes les gènes normaux de la cellule qui contrôlent et modèrent la croissance et la prolifération cellulaires. La mutation, c’est-à-dire la modification du patrimoine génétique d’un proto-oncogène, permet de le transformer en oncogène. Les oncogènes font en sorte que la régulation des gènes ne fonctionne plus et que le cancer se développe.
Dans ce contexte au niveau génétique, il est encore important de mentionner que des chercheurs suédois ont pu constater in vitro, c’est-à-dire lors d’expériences en milieu artificiel (PMCID : PMC8538446), que la protéine spike du SARS-CoV-2 entrave le mécanisme de réparation de l’ADN. Si cela devait également être prouvé in vivo, c’est-à-dire dans l’organisme vivant, cela signifierait que les protéines spike endommageraient le mécanisme de réparation de l’ADN, ce qui pourrait éventuellement entraîner un cancer.
Ce serait terrible !
10) Y a-t-il quelque chose que tu voudrais encore ajouter ?
Oui, que nous, les humains, nous nous traitions à nouveau avec respect. Que nous réduisions l’agressivité en nous écoutant les uns les autres, en nous écoutant à nouveau.
Et que l’amour revienne ainsi dans nos vies.
Merci, chère Miriam, et toutes mes salutations de Suède à l’Afrique du Sud.
1 Developing Covid-19 Vaccines at Pandemic Speed
2 The past, current and future trends in DNA vaccine immunisations – ScienceDirect
3 The past, current and future trends in DNA vaccine immunisations – ScienceDirect





